Una vida con dolor para 8 millones de personas
Una de cada seis personas padece ese trastorno y a un 11% de ellas les causa problemas de movilidad o limitaciones en su día a día.
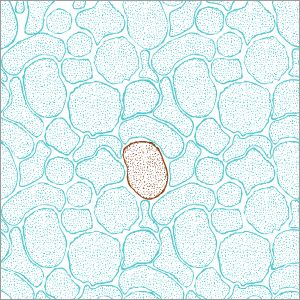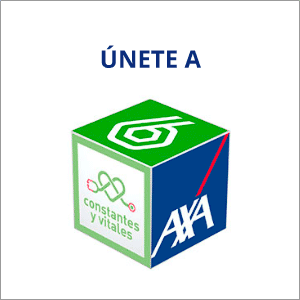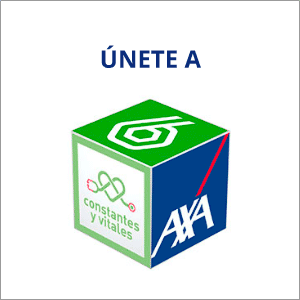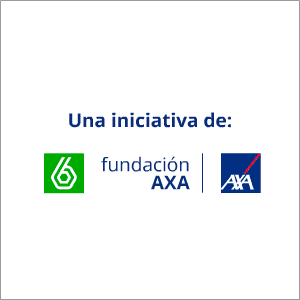
El dolor llegó hace más de 20 años a la vida de María Eugenia Gornes y no se ha ido. Con él se acuesta y con él se despierta, si es que le deja dormir. La ha apartado de su trabajo y apenas le permite completar tareas cotidianas como barrer o ir a la compra. Lo que empezó como unas molestias lumbares y cervicales fue diagnosticado más tarde como fibromialgia y seguido de un rosario de medicamentos que la dejan “atontada” casi todo el día. Su caso es extremo, pero no infrecuente. El dolor crónico —un mal invisible que sufren sobre todo las mujeres y suele desencadenar otras patologías, como depresión o ansiedad— afecta a una de cada seis personas (17%) en España, unos ocho millones, según el Ministerio de Sanidad. A un 11% de ellas (casi un millón) les causa problemas de movilidad o limitaciones en su vida cotidiana.
Cuatro patologías aglutinan la mayoría del dolor no oncológico en el país: la artrosis, la migraña, los dolores lumbares y los cervicales, según Sanidad, que ha elaborado un plan para racionalizar el consumo de opiáceos, cuya prescripción no ha parado de crecer en los últimos años: el uso del fentanilo, entre 50 y 100 veces más potente que la morfina, se ha duplicado en la última década. Estos potentes fármacos, en caso de administrarse, deberían ser el último recurso, aquel al que acudir cuando nada ha aportado una solución satisfactoria,y no es válido para cualquier dolor. Aunque en España todavía no suponen un problema sanitario, las autoridades temen que un uso demasiado alegre de estos medicamentos termine por provocar una crisis de adicciones similar a la de Estados Unidos, donde casi 50.000 personas murieron en 2019 por sobredosis, más de lo que lo hicieron por cocaína o a consecuencia de las armas de fuego. “Todo lo que sucede allí suele llegarnos y la idea es evitarlo; tenemos un sistema capaz de revisar la situación para no alcanzar esos niveles”, dice Juana Sánchez, de la Sociedad Española de Médicos Generales y de Familia.
Durante mucho tiempo el dolor se consideró un síntoma. El aviso de que algo fallaba. Y detrás de él debía haber una lesión o enfermedad que lo causara. En 2017 la Asociación Internacional para el Estudio del Dolor cambió su definición y luego la revisó en 2020 para describirla como “una experiencia sensorial y emocional desagradable asociada o similar a la asociada con daño tisular real o potencial”. Añadió cuatro palabras —“similar a la asociada”— que son clave. “Aunque no exista lesión objetiva se valida el dolor como algo real”, escribe el reumatólogo Javier Vidal en la Revista de la Sociedad Española del Dolor (SED). Es el caso de la fibromialgia o la mayoría de los dolores de espalda, cuya principal o única manifestación es la sensación que producen.
Víctor Mayoral, presidente de la SED, pone el ejemplo de la migraña: “El dolor de cabeza es un síntoma que muchas veces nos avisa de que algo va mal, una alarma, pero cuando el dolor pierde esa función y se hace un síntoma inútil, se convierte en una enfermedad en sí misma. Muchas veces, con el tiempo, se producen cambios fisiopatológicos en el cuerpo que llegan a afectar las esferas emocionales, laborales, familiares y sociales. El dolor se ha convertido en el centro de la vida del paciente. En estos casos es frecuente observar fenómenos en los que estímulos que no serían nociceptivos [dolorosos] en una persona normal sí lo hacen en quien padece esta enfermedad, el cuerpo cada vez es más sensible e incluso aparecen zonas con molestias alejadas del dolor inicial”.
Todavía queda mucho por saber del dolor, de sus causas y sus mecanismos. Una cosa clara es su subjetividad. “El hecho conocido de que la administración de placebo reduzca significativamente el dolor hasta un 20%, demuestra que el componente psíquico tiene un gran efecto sobre la percepción del dolor”, reza el documento de consenso de las tres principales sociedades de medicina de familia de España para la atención al dolor crónico del paciente no oncológico.
La atención primaria es la principal puerta de entrada al sistema para los pacientes con dolor, que supone el 50% de las consultas, según este documento. Mara Sempere, de la Sociedad Española de Medicina Familiar y Comunitaria, explica que es clave hablar con el paciente y establecer un objetivo de control del dolor: “No lo podemos manejar solo con fármacos, es multidisciplinar y pueden intervenir la rehabilitación, el ejercicio físico, la terapia cognitiva. No es como una infección de orina que está causada por una bacteria y se soluciona con una pastilla. El paciente tiene que ser consciente de que no va a pasar de cien a cero; el objetivo es conseguir reducirlo un 30%”.
Para poner en práctica este enfoque hay dos problemas: tiempo y recursos. “En 5 o 10 minutos de consulta esto es complicado”, reconoce Sempere. Y la covid ha agravado la situación saturando los centros de salud. Juana Sánchez admite que es difícil que el “paciente pueda acceder a un tratamiento adecuado”. Uno de los grandes problemas para quienes padecen dolor es el tiempo en que tardan en dar con un diagnóstico certero, una media de más de tres años, según la SED.
Una de las patas para el abordaje del dolor es la psicológica, en la que el sistema público de salud tiene un déficit crónico. En 2018 en España había unos seis psicólogos clínicos por cada 100.000 habitantes en la red pública, tres veces menos que la media europea. Marta Redondo, psicóloga especializada en terapias de dolor, explica que es importante la parte sensorial, pero también existen otras variables cognitivas como la atención o la interpretación que se hace de él. Pone el ejemplo de un dolor de cabeza: “Es frecuente encontrar una distracción momentánea y que se olvide durante unos minutos, aunque en realidad siga ahí”.
Uno de los objetivos de los tratamientos es salir de un círculo vicioso muy frecuente en el dolor. Las personas tienden a evitar moverse y eso, salvo lesiones concretas, suele ser contraproducente. Los pacientes se quedan en casa sin hacer nada, se concentran en el dolor y cuanta más atención le prestan, más lo sienten. “Las emociones más presentes en el dolor crónico son la tristeza, la ira y la ansiedad. Estas dos últimas generan tensión muscular, lo que va a empeorar la situación”, añade Redondo.
Dolor. Autolimitación. Atención a las molestias. Más dolor. Más autolimitación. Salir de esta espiral es una de las prioridades de los tratamientos. Las principales armas de los especialistas son fármacos, rehabilitación y psicología en proporciones que varían según el paciente. Víctor Mayoral explica que la atención primaria es capaz de resolver la mayoría de los dolores, pero hay un grupo de pacientes, entre un 6% y 8%, que precisan de unidades del dolor. “Es un servicio hospitalario donde utilizamos tratamientos multidisciplinares y frecuentemente técnicas que no están en la cartera de la primaria, además de atención psicológica y en algunos casos asistencia social. Nuestro deber es que el paciente salga con un planteamiento diagnóstico y terapéutico”, asegura.
La capacidad del sistema público frente al dolor es, limitada. Las asociaciones de pacientes son una ayuda frecuente. Redondo, por ejemplo, trabaja con la Coordinadora Nacional de Artritis para atender a quienes sufren esta enfermedad (distinta de la artrosis). Gemma Fernández Bosch, presidenta de la Fundación Sine Dolore, cuenta que las escuelas para pacientes que hacen resuelven multitud de dudas de quienes experimentan dolor: “Muchos van al médico, que les da un montón de información en poco tiempo que es muy difícil de asimilar y luego surgen dudas que no se pueden preguntar hasta otra consulta, que no se sabe cuándo será”.
El dolor tiene múltiples manifestaciones, causas y explicaciones. No hay una receta única. Cada patología es distinta y cada paciente puede necesitar tratamientos completamente distintos. “Un traje a medida”, en palabras de Fernández Bosch. Incluso recurrir a los opioides, que “bien pautados y con supervisión constante” pueden atenuar problemas que otros fármacos no consiguen resolver, afirma Víctor Mayoral. Pablo Linde (EP)