“Me temo que al cáncer, en su conjunto, no vamos a poder decirle adiós en los próximos años”. Mariano Barbacid,
Mariano Barbacid, uno de los mayores y más reconocidos expertos mundiales en biología del cáncer, sabe que desterrar definitivamente a esta enfermedad no es tarea fácil.
Desde que aterriza en España en 1998 para dirigir el primer centro monográfico dedicado al estudio del cáncer, el Centro Nacional de Investigaciones Oncológicas (CNIO) -después de su paso por el Instituto Bristol-Myers-Squibb, en Princenton y anteriormente en los Institutos Nacionales de la Salud, en Bethestda, ambos en Estados Unidos, donde descubrió, junto con otros investigadores españoles, el primer oncogén humano-, Mariano Barbacid, jefe de Grupo de Oncología Molecular del CNIO, ha seguido dedicándose en ‘cuerpo y alma’ a desentrañar las intimidades del proceso tumoral.
Esta dilatada trayectoria le ha proporcionado la pátina necesaria para analizar minuciosamente la evolución que, desde entonces, ha experimentado la investigación en cáncer y vislumbrar -aunque “se me ha roto la bola de cristal”-, con una mezcla entre grandes dosis de optimismo y esperanza, pero también de pura realidad – “me temo que al cáncer, en su conjunto, no le vamos a poder decir adiós tan fácilmente”-, los derroteros a los que se enfrenta y cuyo futuro se liga directamente con las terapias personalizadas complementadas con la inmunoterapia.
¿Qué evolución ha observado en la investigación española frente a la de Estados Unidos, desde que llegó a España a dirigir el CNIO?
Hay dos etapas claramente diferenciadas. Durante la primera década del nuevo siglo, España experimentó un crecimiento muy importante tanto en los niveles de financiación como en los resultados, dando un salto cualitativo en el ‘escalafón’ mundial. La creación de al menos cuatro centros de investigación de primer nivel como fueron el Centro de Regulación Genómica (CRG) y el Instituto de Investigación Biomédica (IRB) en Barcelona y el Centro Nacional de Investigaciones Cardiovasculares (CNIC) y el Centro Nacional de Investigaciones Oncológicas (CNIO) en Madrid, (más algún otro como el Centro de Investigación Cooperativa en Biociencias (CIC Biogune), en Vizcaya, y el Centro de Investigación Médica Aplicada (CIMA) en Pamplona, en otros, puso a España en el centro de la investigación biomédica en Europa. Desgraciadamente, desde la crisis de 2008, más concretamente a partir de 2009, hemos recorrido el camino inverso. La financiación se ha recortado drásticamente y hemos perdido toda una generación de investigadores jóvenes que o no han podido regresar o si lo han hecho han encontrado unas dificultades que no les están permitiendo, salvo alguna rara excepción.
¿Por dónde pasa el futuro de la investigación en cáncer en España y en el mundo?
La investigación oncológica es global, por lo tanto, la investigación en España tiene los mismos objetivos que en el resto del mundo. El futuro va a tener que seguir enfocándose en las terapias personalizadas. Ya se han identificado más de 500 proteínas cuya mutación puede iniciar o contribuir al crecimiento tumoral. Sin embargo, por el momento, sólo existen fármacos selectivos contra un par de docenas de ellas; aún tenemos muchísimo trabajo por delante hasta que, al menos, seamos capaces de poder abordar farmacológicamente las mutaciones más comunes, las que aparecen con más incidencia. Por otro lado, no hemos de olvidar que los inhibidores de los ‘checkpoint’ que regulan la desactivación del sistema inmune por las células tumorales han tenido un enorme impacto en el tratamiento de ciertos cánceres. Pero, también hay que reconocer que sólo los inhibidores de dos de estos ‘checkpoints’ -B7/CTLA4 y, sobre todo, PD1/PDL1-, han tenido resultados positivos en la clínica. Es necesario entender más y mejor cómo funcionan otros reguladores de nuestro sistema inmune para poder incrementar el espectro de los tumores que respondan a la inmunoterapia. La gran ventaja de estos fármacos es que su actividad no depende de las mutaciones presentes en los tumores, lo que hace que la inmunoterapia sea el perfecto complemento a las terapias personalizadas. Y, desde luego, no hay que olvidar la investigación en biomarcadores y técnicas de diagnóstico. Todo lo que se pueda avanzar en la detección temprana del cáncer supondrá un gran paso en la lucha contra este grupo de enfermedades.
Muchos colegas, incluso clínicos, consideran que uno de los avances científicos de este año en cáncer se traduce en resultados con inhibidores de KRAS, una de las grandes parcelas de su equipo de investigación. ¿Cómo lo valora?
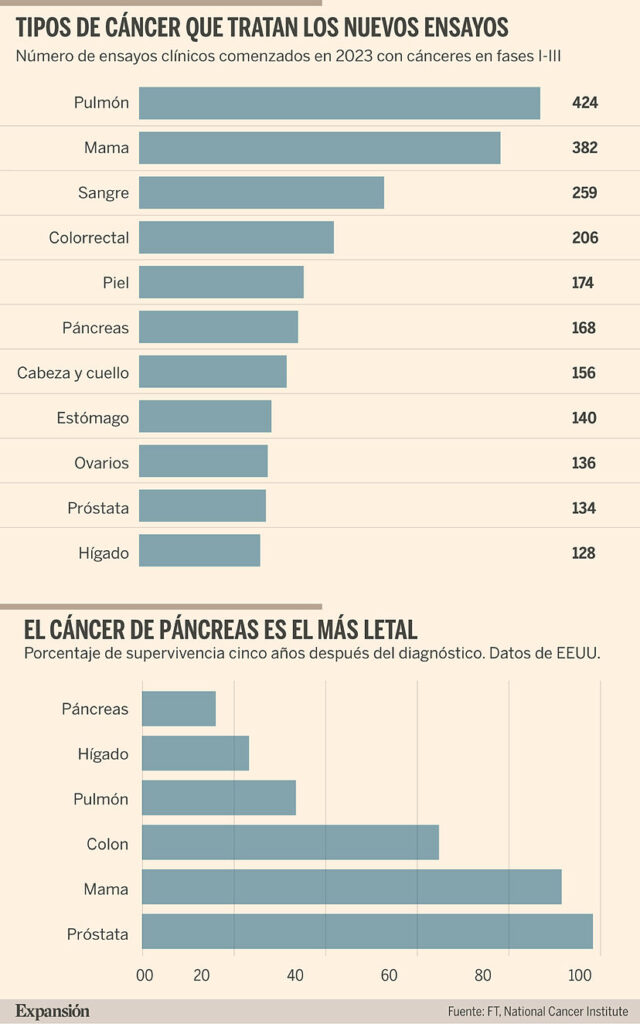
Efectivamente. Tras casi 40 años pensando que los oncogenes KRAS no podían ser abordados farmacológicamente, por fin la farmacéutica Amgen, y pronto lo hará Mirati, ha conseguido la aprobación de sotorasib. Los oncogenes KRAS son responsables de más del 20% de todos los tumores humanos incluyendo algunos de los que tienen peor pronóstico, como los de pulmón y páncreas. No obstante, nos tenemos que ir acostumbrando a que el tratamiento del cáncer, o mejor dicho de las enfermedades oncológicas, va a ser cada vez más selectivo, dependiendo de la naturaleza de las mutaciones que lo originan. Así, sotorasib sólo es aplicable contra una de las más de las diez mutaciones distintas con las que KRAS es capaz de inducir cáncer; sólo es activo contra la mutación G12C que aparece en un 5% de los cánceres de pulmón y en un porcentaje algo menor en los tumores colorrectales. En otros procesos en los que KRAS es el principal enemigo a batir, como es el adenocarcinoma de páncreas, el tumor con peor pronóstico junto con el glioblastoma multiforme, esta mutación es muy poco frecuente y por lo tanto la aprobación de sotorasib va a tener un efecto mucho más modesto.
“Los oncogenes KRAS son responsables de más del 20% de todos los cánceres humanos. Tras 40 años pensando que no podían ser abordados farmacológicamente, se empiezan a aprobar moléculas específicas”
En 2019, su equipo presentó resultados positivos experimentales con el bloqueo de esta proteína en cáncer de páncreas y al año siguiente en pulmón. ¿Qué estrategia siguen?
Se centra en bloquear las proteínas que median la actividad oncogénica de KRAS, principalmente RAF1, el único mediador cuya eliminación induce un importante efecto terapéutico sin causar grandes toxicidades. Si algún día se consiguiera un inhibidor selectivo de RAF1, al menos sería efectivo contra todos los tumores inducidos por los oncogenes KRAS, no sólo de aquellos portadores de la mutación G12C. Recordemos que por manipulación genética en genoma de ratón hemos eliminado dos dianas (EGFR y RAF1) que se consideran mediadores de la actividad del oncogén KRAS que se supone que es el que induce el cáncer de páncreas en un 95%. A partir de ahí salen dos nuevos retos: primero, sería el hecho de que la mitad de los tumores no respondieron a ese tratamiento. Incluso ahora hemos visto que si los tumores son más grandes, menos de la mitad responden, por lo que tenemos que buscar dianas adicionales para intentar conseguir que respondan o todos o una mayoría. A lo mejor no van a ser todos, pero si conseguimos que sea un 80%, mejor que un 40%.
¿En qué porcentaje de respuesta se sitúan actualmente en modelo experimental?
En este momento, con este tipo de abordaje, aunque también influye el tamaño entre otras múltiples cuestiones, estamos cerca del 50% de respuestas, contando todas las variables que pueden influir y teniendo en cuenta que el ratón funciona poco eficientemente. Para conseguir los 12 ratones que publicamos tuvimos que generar 55 con la complejidad del genoma que tienen; es mucho más complejo que tener 55 pacientes para ensayo clínico.
Un nuevo proyecto, que ha contado con el apoyo económico de la Fundación CRIS contra el Cáncer, continúa ahondando en los presentados anteriormente. ¿Qué persigue?
Identificar y validar nuevas dianas terapéuticas para cáncer de páncreas. Mi grupo determinó que al eliminar las proteínas RAF1 y EGFR simultáneamente en modelos experimentales de ratón, la mitad de los cánceres de páncreas no solo dejaban de prosperar, sino que revertían completamente. Ahora buscamos otras dianas que colaboren o cooperen con la eliminación de RAF1 y EGFR y que deben ser efectivas y, algo esencial, no tóxicas para las células sanas; que no añadan toxicidad a la combinación de tres o cuatro dianas, ya que cuantas más dianas añades, más posibilidades hay de que exista toxicidad.
Nuevos datos, publicados en enero en ‘Cancer Cell’, han dado un nuevo giro a las investigaciones sobre RAF1.
De las dos dianas que observamos, una de ellas, el EGFR tiene inhibidores que actúan contra ella: el osimertinib, lapatinib, entre otros. EGFR está mutado en cáncer de pulmón y se han desarrollado muchos inhibidores contra él. Pero, contra RAF1, los pocos que ha habido han fracasado. En un nuevo estudio, aún en revisión, hemos descubierto que RAF1 no actúa a través de la actividad cinasa, con lo cual desarrollar inhibidores cinasa es poco útil y es la razón por la que han fracasado en los ensayos clínicos. Hay que buscar otro tipo de diana.
¿Es aquí donde entra en juego lo que denomina química de la degradación?
Efectivamente. Con la manipulación del genoma se elimina el gen y la proteína: no hay gen, no hay proteína. Lo que buscamos ahora, y que sigue los pasos de una química denominada Protac desarrollada en los últimos 10 años, son moléculas de degradación: estrategias para poder degradar farmacológicamente, dianas específicas con una toxicidad tolerable, para degradar RAF1 farmacológicamente. Intentamos desarrollar moléculas que no son inhibidores sino degradadores. En colaboración con la Unidad de Microscopia Electrónica –innovadora tecnología que resuelve la estructura de complejos grandes-que coordina Guillermo Montoya en la Universidad de Dinamarca, intentamos buscar estrategias para degradar, farmacológicamente, con inhibidores la proteína de RAF1. En resumen; encontrar dianas, en este caso, degradadores con una toxicidad tolerable, para degradar RAF1 farmacológicamente.
“El nuevo paso es desarrollar estrategias que degraden, farmacológicamente, RAF1 y que, además de ser eficaces, dispongan de una toxicidad tolerable”
¿Qué expectativas se abren con estas moléculas de degradación? ¿Qué se puede esperar?
El proyecto que tenemos con CRIS contra el cáncer, con una financiación robusta, una de las mayores de España, equivalente a la que otorga el ‘European Research Cancer’, es para cinco años y ya llevamos uno. Es muy difícil especificar porque en ciencia nunca se puede afirmar que vayamos a encontrar una diana fantástica o un fármaco fantástico. Hay muchos factores implicados, porque cuando eliminas por manipulación genética un gen, se elimina el 100% de la proteína y con los degradadores es posible eliminar el 80 o el 90%. Todo eso habrá que verlo. Estamos hablando a bastante largo plazo, aunque en cuatro años podemos, sino llegar, avanzar.
Complejidad en cáncer y mucho más si se alude al de páncreas, proceso en el que no hay una diana exclusiva contra la que actuar.
En nuestro caso, sabemos que hay un mínimo de dos dianas en ratón y sólo responden la mitad, lo que sugiere que probablemente sean tres o cuatro. La dificultad con todas las dianas es que se trata de tus propios genes. No estamos hablando de la covid-19, el VIH o la gripe. Probablemente, eliminar cuatro de tus propios genes sea tóxico. No podemos jugar con nuestro propio organismo. El problema es que el cáncer nos lo causan nuestros propios genes. Ello está poniendo de relieve que, desde la perspectiva de la investigación, hay que poner más énfasis en detectar los estadios primarios para que el tumor pueda eliminado, antes de que se disemine.
¿Qué valor tiene el esfuerzo de entidades privadas, como la Fundación Cris o la Asociación Española contra el Cáncer, entre otras? ¿Debería estar ya reglado?
El papel de las entidades privadas en la financiación del cáncer es absolutamente esencial. No dispongo de cifras globales, pero sí puedo decir que, en este momento, la financiación que estamos recibiendo de la Fundación CRIS, especialmente, y de la AECC, así como de otras fundaciones menos conocidas como ACANPAN, representa más del triple de la financiación competitiva que recibimos del Ministerio. Qué duda cabe que toda legislación que favorezca la inversión privada en Ciencia en general y en cáncer en particular ayudará a paliar los graves efectos que los recortes están teniendo en la comunidad científica.
“El papel de la entidades privadas en la financiación del cáncer es esencial. En algunos casos, representa más del triple de la financiación competitiva que se recibe del Ministerio. La inversión privada palia los graves efectos de los recortes que sufre la comunidad científica”
En este sentido, ¿qué opina del anunciado recorte de fondos para la investigación y que, por tanto, afecta a la oncológica?
Por lo que sé, los recortes que está causando el cambio de calendario de la Agencia Española de Investigación está afectando a toda la investigación financiada por el Plan Nacional, no sólo a los proyectos de cáncer. Desgraciadamente, en España seguimos sin tener programas específicos por parte del Ministerio para la lucha contra el cáncer. Un problema que no creo se vaya a resolver a corto plazo.
¿La covid-19 va a frenar o retrasar investigaciones en general y de cáncer en particular?
Evidentemente, la covid-19 está ralentizando nuestro quehacer diario, pero me temo que el principal problema está siendo en los hospitales, con los retrasos en las pruebas diagnósticas y en las intervenciones quirúrgicas.
“Ciertos tumores ya experimentan niveles de supervivencia a 5 años superiores al 95%, pero no se puede decir aún de otros como el de pulmón, páncreas o gliobastoma”
¿Cuándo podremos despedirnos definitivamente de esta enfermedad?
Me temo qué al cáncer, en su conjunto, no le vamos a poder decir adiós tan fácilmente. Qué duda cabe que ciertos tumores, como los de origen endocrino -mama y próstata, por ejemplo- ya experimentan niveles de supervivencia a 5 años superiores incluso al 95%. Pero, no podemos decir lo mismo de otros como el de pulmón o, como mencionaba anteriormente, los de páncreas o el glioblastoma. No olvidemos que las mutaciones que nos causan el cáncer, dejando a un lado las que se infligen aquellos que mantienen el hábito de fumar, se deben a un deterioro paulatino de nuestros sistemas de reparación genómica que hacen que vayamos acumulando mutaciones a medida que vamos viviendo más años. Cuándo y dónde -en qué genes- ocurran estas mutaciones, un fenómeno puramente estocástico, va a determinar cuándo aparece un cáncer y de qué tipo. Prevenir este deterioro de nuestras células para evitar la acumulación de mutaciones en los años postreros de nuestra vida, no está todavía al alcance de la ciencia. Raquel Serrano-DM